缺牙不補會怎樣?研究證實:缺牙恐致失智、咬合紊亂!解析缺牙後遺症與黃金植牙時機,比較矯正替代方案,牙醫警告:長期缺牙危害超乎想像,立即瞭解搶救口腔健康關鍵!
目录
一、缺牙不補會怎樣?8大缺牙後遺症
許多人認為缺牙只是影響美觀的小問題,但臨床證據顯示,缺牙未及時處理將引發一系列連鎖反應,對口腔健康造成深遠影響。以下是缺牙不補最常見的8大後遺症:
缺牙後遺症1:鄰牙傾斜位移如同骨牌效應般,當一顆牙齒缺失後,鄰近牙齒會逐漸向缺牙空間傾斜位移。這種現象在缺牙6個月後開始變得明顯,導致原本精密的齒列接觸關係被破壞,增加食物嵌塞風險。
缺牙後遺症2:對咬牙過度萌出是指缺牙區對應的上頜或下頜牙齒因失去咬合抵抗,會像伸長的觸角般向下或向上生長。這種異常萌出會嚴重破壞正常的咬合平面,後續可能需要截斷過長的牙冠才能進行修復。
缺牙後遺症3:牙槽骨流失加速是最不可逆的傷害,牙齒缺失後牙槽骨因缺乏功能性刺激,每年會以0.5-1mm的速度流失。研究顯示,缺牙第一年的骨流失量就高達總量的25%,這將大幅增加未來植牙的困難度。
缺牙後遺症4:咀嚼效率下降看似影響不大,實則可能引發營養不良問題。特別是後牙區缺牙,咀嚼效率可能下降30-50%,導致許多高纖維食物被排除在日常飲食外,長期可能引起維生素缺乏。
缺牙後遺症5:臉型改變與老化在長期缺牙患者身上特別明顯。牙齒與牙槽骨共同構成的支撐結構一旦流失,會導致臉部下1/3塌陷、嘴角下垂,法令紋加深等老化特徵提早出現。
缺牙後遺症6:顳顎關節負擔加重源自於咬合平衡被破壞,患者會不自覺改變咀嚼方式,造成關節盤移位。許多不明原因的頭痛、耳鳴,經過詳細檢查後發現竟與長期缺牙有關。
缺牙後遺症7:清潔死角增加是許多人忽略的隱患,當鄰牙傾斜後,原本容易清潔的鄰接面會形成難以清潔的三角縫隙,統計顯示這類患者鄰面齲齒發生率是正常人的3倍。
缺牙後遺症8:發音障礙則主要出現在前牙區缺牙,特別是上顎門齒缺失時,會影響「齒音」的準確發音,造成明顯的「漏風」現象,對需要頻繁語言交流的職業影響尤甚。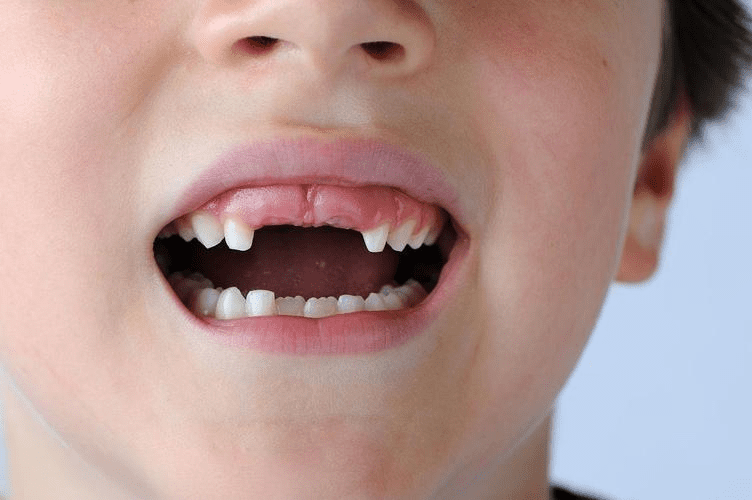
二、缺牙與缺牙失智的驚人關聯
近年研究發現口腔健康與認知功能存在意想不到的關聯。日本東北大學追蹤研究顯示,缺牙數量達20顆以上的長者,其罹患缺牙失智症的風險是一般人的1.9倍。這種關聯性背後存在多種科學解釋:
缺牙失智:利用功能性核磁共振成像技術觀察發現,咀嚼動作能顯著增加海馬回區域的血流量,該區域與記憶形成密切相關。缺牙者因咀嚼刺激減少,腦部的血液供應隨之降低,可能影響神經細胞的營養獲取。
缺牙失智:營養不良是另一個關鍵因素。後牙區缺牙患者常避免食用堅硬蔬果,導致抗氧化物質與Omega-3脂肪酸攝取不足,這些營養素對維持腦部健康至關重要。同時,消化吸收功能下降也會影響B群維生素的吸收。
缺牙失智:「口腔-腦軸」理論則指出,牙周病相關致病菌產生的內毒素可能透過血液循環到達腦部,誘發慢性發炎反應。這種系統性發炎被認為是阿茲海默症的重要致病機制之一。
臨床建議特別強調後牙區缺牙應優先處理,因為臼齒在咀嚼過程中產生的機械刺激最大,對維持腦部血流效果最顯著。即使是配戴活動假牙,也要確保能有足夠的咀嚼功能。
三、缺牙黃金治療時間軸|不同缺牙的處理
缺牙後的處理時機直接影響治療難度與成功率。根據缺牙時間長短,牙槽骨會經歷不同的變化階段:
缺牙3個月內屬於最佳修復期,此時骨吸收尚不明顯,牙齦輪廓也保持完整。如果條件許可,可以考慮即刻植牙,或在等待正式修復期間使用臨時義齒維持空間。
缺牙6個月至1年時,牙槽骨開始出現垂直向吸收,特別是頰側骨板會明顯變薄。此時植牙前可能需先進行引導骨再生手術,或選擇骨水平植體來增加初期穩定性。
缺牙1至3年後,骨吸收進入嚴重階段,不僅垂直高度喪失,水平寬度也會明顯不足。上顎後牙區常伴隨竇腔氣化,可能需要進行鼻竇增高術;下顎則需注意下齒槽神經的位置變化。
缺牙3年以上的患者,常面臨神經管暴露風險。此時傳統植牙可能難度過高,需要考慮All-on-4全口重建方案,或是採用傳統活動假牙配合軟襯材料來改善舒適度。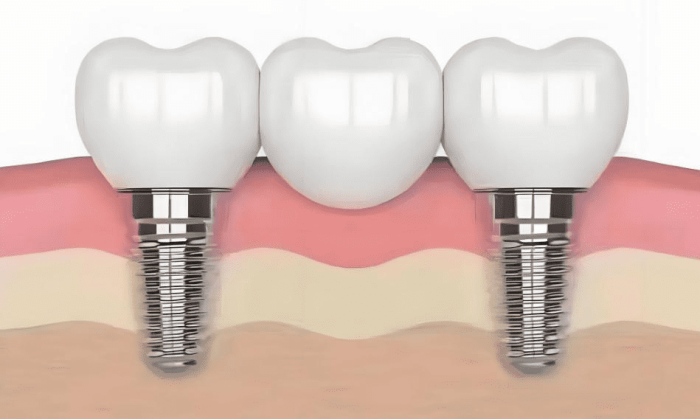
四、缺牙矯正的特殊考量|關閉空間vs創造空間
缺牙矯正治療在缺牙案例中有兩種截然不同的應用方向:關閉缺牙間隙或創造理想修復空間。選擇何種策略需考量多種因素:
1.缺牙矯正關閉缺牙間隙適用於特定條件:最適合的是小臼齒區缺牙,因其位置在牙弓轉折處,關閉後對美觀影響最小。同時需評估對咬牙是否已經過度萌出、牙弓是否原有擁擠問題等因素。年輕患者因骨改建能力佳,成功率通常較高。
2.缺牙矯正創造植牙空間常見於三種情況:- 當鄰牙傾斜造成空間不足時,需要先將鄰牙直立;
- 當對咬牙下垂時,需先將其壓回原位;
- 多顆缺牙造成的咬合平面紊亂,則需要全方位調整才能建立穩定的咬合關係。
骨釘在缺牙矯正中扮演關鍵角色,能提供絕對支抗來移動特定牙齒。例如要壓回過度萌出的對咬牙時,需要在對側顎骨植入骨釘作為支點,才能產生有效的壓入力量。
五、缺牙治療方案比較|從傳統到數位化的選擇
缺牙治療方案1. 植牙方案
植牙已成為缺牙修復的主流選擇,但不同情況適用不同技術。即刻植牙能在拔牙後立即植入人工牙根,但需要足夠的初期穩定度;延期植牙則等骨癒合完成後再進行,成功率更穩定。All-on-4技術特別適合全口無牙患者,利用斜向植體避開解剖限制,但清潔維護要求較高。水雷射植牙則適合害怕傳統手術的患者,能減少術後腫脹。
缺牙治療方案2. 固定假牙
傳統牙橋曾是缺牙修復的主要方式,但其需要修磨兩側健康牙齒的設計逐漸被質疑。馬利蘭橋是特殊類型的固定假牙,利用金屬翼板黏著於鄰牙舌側,適合前牙區單顆缺牙且鄰牙無齲齒的患者。3D列印臨時橋則能在植牙癒合期間提供美觀與功能。
缺牙治療方案3. 活動假牙
活動假牙技術近年有顯著進步,精密附著體能大幅提升假牙穩固度,如磁鐵式、球型或桿卡式設計。針對嚴重骨萎縮的患者,軟襯材料能緩解壓痛點。數位設計則能精確模擬咬合關係,減少傳統假牙常見的「浮動感」。
六、特殊族群缺牙處理|高風險患者的因應對策
不同健康狀況的患者需要個性化的缺牙處理方案:
1.糖尿病患缺牙需要將糖化血色素控制在7%以下才能進行植牙手術,且術前術後需加強血糖監控。研究顯示控制良好的糖尿病患者植牙成功率與常人無異。
2.骨質疏鬆患者缺牙若曾注射雙磷酸鹽類藥物,必須在植牙前停藥3個月以上,以避免罕見但嚴重的下顎骨壞死。口服藥物患者則建議術前預防性使用抗生素。
3.孕產婦的牙科治療時機有限,第二孕期(4-6個月)是相對安全的治療窗口,但仍以暫時性修復為主,重大手術應延至產後。
4.頭頸部放療患者缺牙因骨頭血管受損,傳統植牙失敗率高,需配合高壓氧治療提升骨整合率。通常需要在放療結束後等待至少6個月才能評估植牙可能性。
5.牙周病患者必須先完成全口牙周治療,確認病情穩定後才能進行缺牙修復,否則可能加速剩餘牙齒的喪失。
七、缺牙預防性保健|降低未來缺牙風險的6大守則
預防勝於治療,以下措施能有效減少缺牙可能性:
每6個月專業洗牙不只是清潔牙結石,更是早期發現問題的機會。研究顯示定期洗牙者牙齒保留率比不定期者高出5倍。
咬合力量訓練應隨年齡調整,兒童期可透過咀嚼硬質食物促進顎骨發育;成年人則需避免過度磨牙;老年人可用專用咬合訓練器維持咀嚼肌力。
鈣質與維生素D的協同攝取對維持牙槽骨密度至關重要,建議每日攝取1000mg鈣質配合800IU維生素D,最好透過乳製品、深綠色蔬菜與適量日照自然獲取。
夜間磨牙患者應使用量身訂製的咬合板,分散異常咬合力。最新的智能咬合板還能記錄磨牙時間與力度,提供治療參考。
牙周探針檢查能早期發現牙周病,當探測深度超過3mm就應警覺,及時介入可避免齒槽骨進一步流失。
吸菸會使缺牙風險增加2-3倍,這與尼古丁導致血管收縮、影響牙周組織修復能力有關。戒菸後5年,口腔健康風險可降至與非吸菸者相近。
缺牙絕非只是美觀問題,而是影響全身健康的「口腔重大事件」。從齒列崩塌到認知功能影響,從咀嚼效率下降到營養吸收障礙,缺牙產生的蝴蝶效應往往超乎想像。理想的治療時機是在缺牙後6個月內完成評估,現代牙科結合數位化診斷與個體化治療計畫,已能提供多元解決方案。正視缺牙的潛在危害,及早採取行動守護口腔健康,畢竟,一口好牙是生活品質的重要保障。
